Medicina de Família
Aged 40+ With Diabetes Hit Badly by COVID-19, Should Be Vaccine Priority
People with type 2 diabetes as young as 40 years of age face a disproportionately increased risk of dying from COVID-19 infection, indicates a UK analysis of three large-scale datasets that shines a light on the need to prioritize vaccinations in younger vulnerable patient groups.
The research was published February 8 in the journal Diabetologia.
The majority of European countries have prioritized COVID-19 vaccinations for people with type 2 diabetes, but typically only at age 50 and older. However, the data from the current study suggest that this age limit should be lowered.
“It’s important to remember the risk to middle-aged people with diabetes of dying from COVID-19 is very low in absolute terms compared with the elderly,” said lead researcher Andrew P. McGovern, MD, of Royal Devon & Exeter Hospital, Exeter, United Kingdom, in a press release from his institution.
However, he said that “strategies to define priority groups for vaccination must consider the disproportionate relative risk of COVID-19 mortality in middle-aged people with type 2 diabetes whose COVID-19 risk is already elevated by their age.”
McGovern told Medscape Medical News that the magnitude of the effect of type 2 diabetes on COVID-19 deaths “is really what’s surprising” about these new findings, and “not what you would expect.”
He said it is therefore crucial that people with diabetes are put “into the queue” for the vaccine “in the right place, and obviously in countries where the vaccine rollout will be slower, it is more important.”
Bridget Turner, director of policy campaigns and improvement at Diabetes UK, which funded the study, said the results give “important new insights into how much type 2 diabetes adds to the overall risk of dying from coronavirus at different ages, particularly the additional risk that the condition adds in middle-age.”https://c275ced267b81d32d592c3471da53348.safeframe.googlesyndication.com/safeframe/1-0-37/html/container.html
“The UK has made good progress on prioritizing those who are most vulnerable for vaccination, which includes all adults with diabetes,” she added in the press release, “but we need to continue to work at pace to identify and protect those individuals at higher risk.”
Relationship Between COVID Death and Diabetes Is Complex
The authors note that the relationship between COVID-19-related mortality and type 2 diabetes is not simply an “additive effect of diabetes and age-related risk” but appears to be a “more complex” association, with a “disproportionately higher excess relative mortality risk in younger people with diabetes.”
To investigate this, they examined data from two UK population-based studies that had previously reported age-specific hazard ratios for COVID-19 mortality associated with diabetes:
- OpenSAFELY, which included 17.2 million people, of whom 8.8% had diabetes, and had an overall 90-day mortality rate of 0.06%
- QCOVID, comprising 6 million individuals, of whom 7% had diabetes, and had an overall 97-day mortality rate of 0.07%.
The team also looked at data on type 2 diabetes patients with severe COVID-19 from the COVID-19 Hospitalisation in England Surveillance System (CHESS), which contained 19,256 patients admitted to critical care in England, of whom 18.3% had diabetes.
The 30-day in-hospital mortality rate in this study was 26.4%.
They translated the mortality hazard ratios associated with COVID-19 infection in people with diabetes into a “COVID-age,” which equates to the additional years of “death risk” added to an individual’s chronological age if diabetes is present.https://c275ced267b81d32d592c3471da53348.safeframe.googlesyndication.com/safeframe/1-0-37/html/container.html
Taking the QCOVID dataset as an example, the results showed that the “COVID-age” associated with diabetes for someone aged 40 years was 20.4 years; that would indicate that their “mortality risk [for COVID-19] is similar to that of a 60-year-old person without diabetes.”
The impact of diabetes on the COVID-19 death risk decreased with increasing age, such that a diabetes patient aged 50 years had a COVID-age of 16.4 years. This fell to 12.1 years in someone aged 60, and 8.1 years in someone 70 years of age, which means the latter has the same risk of death from COVID-19 as someone without diabetes who is 78.
Similar results were obtained when the team looked at data from the OpenSAFELY study.
But when they looked at the effect of diabetes on COVID-19 mortality risk in the CHESS dataset, it was less pronounced.
Just Looking at Diabetes Is Oversimplistic, but It’s an Easy Marker for Vaccination
The researchers acknowledge that “considering only age and diabetes status when assessing COVID-19-associated risks…is an oversimplification,” as factors such as body mass index (BMI), diabetes duration, and glycemic control are also known to play a role.
However, they say consideration of these factors is “not practical for population-level vaccine rollout.”
“The time-critical nature of population COVID-19 vaccination necessitates pragmatic group-level prioritization, which is the approach initiated by governments thus far,” the team concludes.
This study was supported by Diabetes UK. Study author John M. Dennis is supported by an Independent Fellowship funded by Research England’s Expanding Excellence in England (E3) fund and by the NIHR Exeter Clinical Research Facility. McGovern is supported by the NIHR Exeter Clinical Research Facility.
Diabetologia. Published online February 8, 2021. Full text
Medscape Medical News © 2021
Cite this: Aged 40+ With Diabetes Hit Badly by COVID-19, Should Be Vaccine Priority – Medscape – Feb 15, 2021.TOP PICKS FOR YOU
« Le cœur à l’oeil » ou Salves de tachycardie atriale rapides induites par un analogue de la prostaglandine F2a en collyre
Patrick DAUDON et coll*, service de cardiologie du CHR d’Orléans
Un patient de 70 ans, médecin à la retraite qui continue à exercer, ressent soudainement un léger étourdissement indéfinissable lors d’une discussion véhémente.
Observation
Ce patient de 70 ans, médecin à la retraite qui continue à exercer, ressent soudainement un léger étourdissement indéfinissable lors d’une discussion véhémente. En s’examinant, il note une arythmie cardiaque nette isolée. L’ECG confirme l’arythmie (figure 1) avec des salves de tachycardie atriale (TA) brèves, rapides (de 150 à 190/min), de 4 à 10 complexes avec retour en rythme sinusal sur 1 à 2 complexes, ainsi de suite. L’échocardiogramme montre un ventricule gauche, des valves, des cavités droites et un péricarde normaux. Une épreuve d’effort couplée à une scintigraphie myocardique, réalisée deux mois avant, était maximale et négative. Un bilan biologique complet, comprenant notamment : NFS, CRP, ionogramme sanguin, TSH, D-Dimères, troponine, BNP, s’avère strictement normal. Le patient est mis sous apixaban 5 et bisoprolol 2,5. Un Holter sur 24 heures est réalisé au 4e jour de ce traitement et montre la persistance de l’arythmie en salves courtes quasi permanentes, plusieurs milliers par 24 heures (figure 2). Pendant les 2 à 3 jours avant que la cause ne fût découverte, le seul symptôme était un bref étourdissement en règle en parlant.
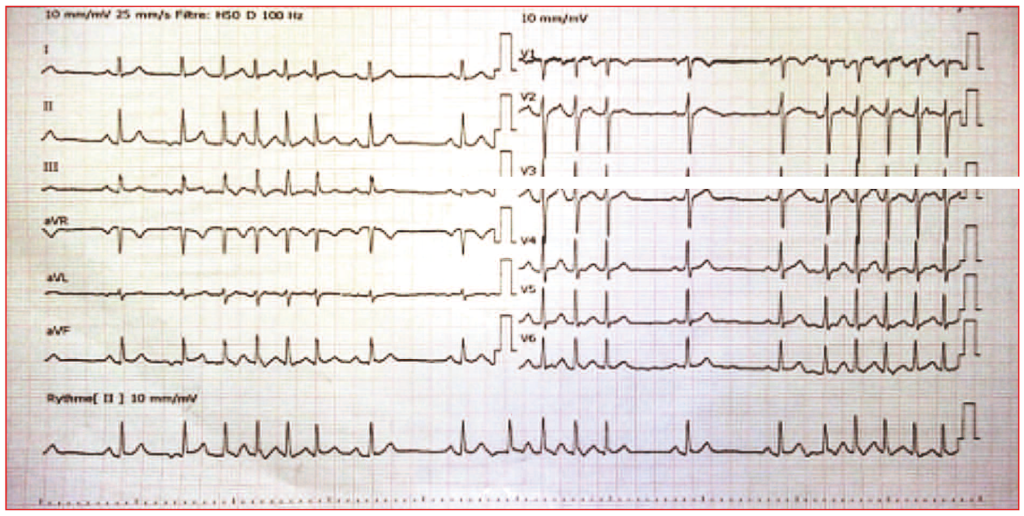
Figure 1. ECG avec salves de tachycardie atriale (TA) récidivantes.
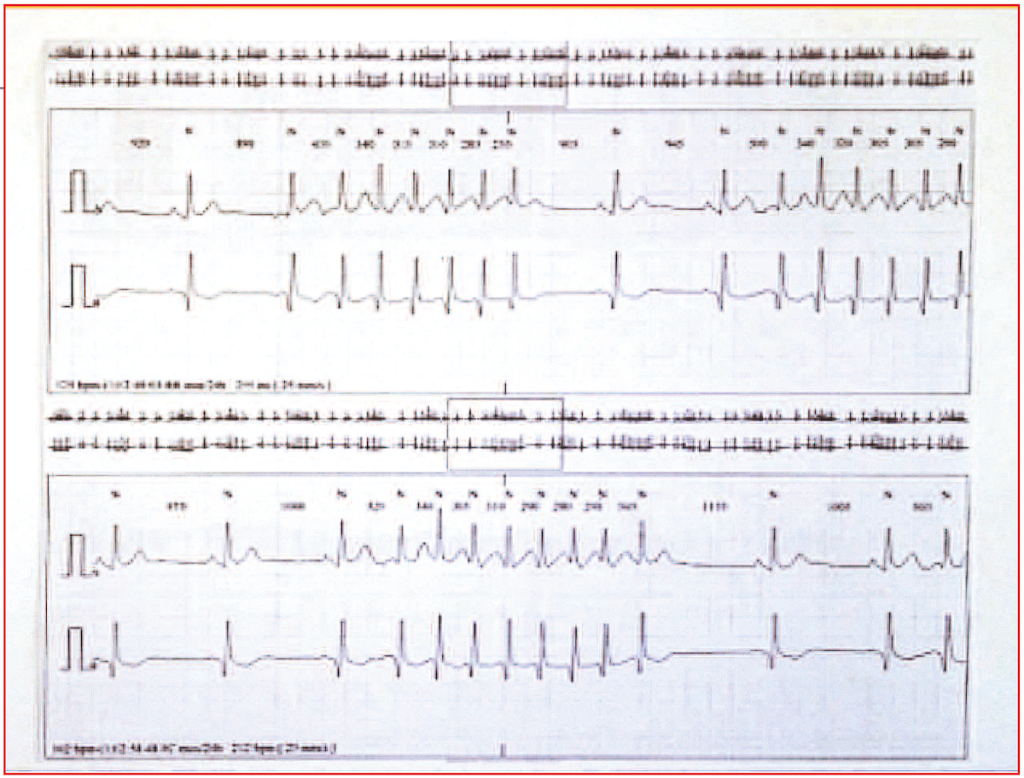
Figure 2. Holter avec salves de TA incessantes sur les 24 heures.
Discussion
Une cause toxique a été rapidement évoquée devant cette excitabilité sur cœur apparemment sain, mais kaliémie et TSH notamment étaient, comme on l’a vu, normales. Le patient qui nous avait dit ne prendre aucun médicament nous précise au 3e jour que, depuis 8 mois, tous les soirs à 19 heures, il met une goutte de latanoprost dans l’œil gauche à la demande de son ophtalmologiste.
Ce traitement local a rapidement permis de baisser la pression oculaire de cet œil de 26 à 17.
Le lanatoprost est un analogue de la prostaglandine F2a. Sous forme de solution collyre délivrée en récipient unidose de 0,2 ml dosé à 50 μg/ml, il a pour effet d’augmenter l’écoulement de l’humeur aqueuse ce qui contribue à faire diminuer la pression dans l’œil qui doit rester inférieure à 20.
Pratiquement pas métabolisé dans l’oeil, son métabolisme est principalement hépatique. Sa demi-vie est de 17 heures. Ses métabolites ont une activité faible à nulle et sont principalement éliminés dans les urines. Sur la notice d’utilisation de ce collyre, il est précisé qu’après avoir déposé une goutte dans l’œil à traiter, il faut appuyer légèrement avec le doigt sur le coin interne de l’œil, proche du nez, pendant une minute tout en gardant l’œil fermé (figure 3).

Figure 3. Comment administrer le collyre. (A) Dépôt de la goutte. (B) Compression à l’angle interne de l’oeil.
Le patient avait vu ce détail, mais a dit qu’il ne le faisait pas, pensant que son oeil avait été assez bien instillé sans cette compression, et qu’il ne voulait pas prendre le risque d’irriter son œil avec le doigt. Cette compression digitale de l’angle de l’œil vise en fait à occlure l’orifice d’entrée du canal lacrymal et éviter ainsi les effets systémiques du produit du fait de l’absorption par la muqueuse. L’arrêt du collyre sera efficace dès la 12e heure avec de très rares extrasystoles puis la normalisation complète de l’ECG avant la 24e heure. Le bisoprolol est arrêté. Un Holter de contrôle, réalisé trois jours après l’arrêt du bêtabloqueur, est strictement normal.
Cet effet indésirable à type d’étourdissement ou de palpitation est apparemment connu et rare (1 patient sur 10 000). En pharmacovigilance, en France, 2 cas de tachycardie régressant à l’arrêt ont été signalés, et dans le monde, 11 cas de fibrillation atriale ont été rapportés, dont 3 pour lesquels l’évolution est connue et a été favorable à l’arrêt du traitement. Notre observation est particulièrement bien documentée objectivant des milliers de salves de tachycardie atriale, sur cœur apparemment sain, rapidement régressives à l’arrêt du collyre.

Ingestão de vitamina B12 pré-natal materna e desenvolvimento na infância
As deficiências de muitos nutrientes na gravidez têm efeitos adversos no desenvolvimento do cérebro do feto, com consequente comprometimento da função cognitiva na infância. Alguns estudos já demostraram de forma muito clara efeitos adversos identificáveis no nascimento para crianças nascidas de mulheres com deficiências vitamínicas, como por exemplo, parto prematuro e defeitos do tubo neural.
Estamos em um momento em que o vegetarianismo e o veganismo estão se tornando mais populares, e as mulheres que possuem esse hábito podem ter sua dieta inadequada em nutrientes como a vitamina B12. No entanto, não está claro se a deficiência dessa vitamina no período pré-natal é prejudicial ao feto.
O desenvolvimento do cérebro é mais rápido nos primeiros anos de vida, o que pode torná-lo mais vulnerável a deficiências nutricionais. Alguns estudos sobre neurodesenvolvimento observaram que bebês com atrofia cerebral e desmielinização de células nervosas, ao receberem vitamina B12 responderam de forma surpreendente, apresentando uma rápida melhora nos sintomas neurológicos.

Novas evidências
No dia 30 de dezembro de 2020, a revista Nutrition Research publicou um estudo realizado no Reino Unido correlacionando a ingesta de vitamina B12 na gestação com o desenvolvimento cognitivo infantil.
O estudo selecionou aproximadamente 10 mil gestantes e seus filhos. As mães, na trigésima segunda semana de gestação, respondiam um questionário que detalhava sua alimentação e calculava dessa forma a quantidade de vitamina B12 ingerida. Aos 8 anos de idade, os filhos destas pacientes passavam por uma avaliação cognitiva, que incluíam testes de fala e linguagem, soletração, leitura, matemática e ciências e QI.
Resultados
O trabalho evidenciou que os filhos de pacientes com o menor consumo de B12 estavam em maior risco de vocabulário pobre aos 24 meses, capacidade reduzida de combinar palavras aos 38 meses, baixa inteligibilidade de fala aos 6 anos, baixa compreensão de matemática no quarto e sexto anos (idades de 8-9 e 10-11 anos) e resultados insatisfatórios nos testes nacionais de matemática (13 anos). Não houve tais associações ajustadas significativas para habilidades de leitura ou ortografia, ou para QI verbal ou de escala total (quociente de inteligência) em 8 ou em 15.
Pontos fracos do estudo
O estudo não avaliou pacientes com ingesta muito limitada de Vitamina B12, que pode ocorrer por exemplo em países subdesenvolvidos, bem como não foi avaliada a ingesta da vitamina no início da gestação. Além disso, pacientes com baixa ingesta de vitamina B12 também podem ter outras carências nutricionais, o que gera um fator de confundimento.
Conclusão
Dessa forma, observamos que existem efeitos adversos no desenvolvimento da criança se a gestante tiver uma baixa ingestão de vitamina B12, principalmente para certas habilidades matemáticas e de fala.
Autor(a):
Juliana Olivieri
Graduada em Medicina pela Universidade Federal do Rio de Janeiro (UFRJ) ⦁ Ginecologista e Obstetra ⦁ Pós-graduada em Endocrinologia Feminina e Climatério pelo Instituto Nacional de Saúde da Mulher da Criança e do Adolescente Fernandes Figueira(IFF/Fiocruz)
Referências bibliográficas:
- Jean Golding, Steven Gregory, Rosie Clark, Yasmin Iles-Caven, Genette Ellis, Caroline M. Taylor, Joseph Hibbeln, Maternal prenatal vitamin B12 intake is associated with speech development and mathematical abilities in childhood. Nutrition Research. 2021;86:68-78. doi: 10.1016/j.nutres.2020.12.005.
Túnel carpiano agudo y parálisis nerviosa: patologías de la mano no descritas en pacientes covid
Una serie de pacientes sugiere que el SARS-CoV-2 causaría compresiones nerviosas agudas en los nervios mediano y cubital asociadas a problemas en la mano

Anosmia, ageusia, parálisis facial y óculo-motora… el ‘rastro’ que deja el nuevo coronavirus en el sistema nervioso periférico, una vez resuelta la infección, parece no tener fin. Cada día se descubre una nueva patología asociada a esta infección viral. Para el traumatólogo Juan González del Pino, experto en cirugía de la mano, muñeca y microcirugía dela Policlínica Nuestra Señora del Rosario, en Ibiza, el virus también puede afectar los nervios de la mano, produciendo desde una parálisis de instauración rápida a un síndrome del túnel carpiano agudo.
Así lo ha constatado en al menos ocho pacientes atendidos recientemente. Todos habían superado una infección por SARS-CoV-2, la mayoría con síntomas leves, como pérdida de olfato o gusto, síntomas catarrales, fiebre o dolores musculares. Sin embargo, todos terminaron al cabo de unos meses de la enfermedad con neuropatías localizadas en el codo y la mano.
El cirujano describe cuándo empezó a darse cuenta de la posibilidad de esta nueva patología: “En octubre de 2020, atendí a un hombre de 72 años con atrofia de la musculatura de ambas manos que se había producido en un brevísimo periodo de tiempo. Tenía una parálisis completa bilateral del nervio cubital, responsable de la sensibilidad de los dedos anular y meñique, del movimiento fino y preciso de los dedos, y de parte de las funciones de la pinza del pulgar. Además tenía un síndrome del túnel carpiano en ambas manos de inicio después de su enfermedad. Me aseguraba que hacía 3-4 meses no tenía esas deformidades, ni atrofias y que utilizaba las manos con total normalidad. Al preguntarle sobre enfermedades previas o actuales me indicó que había sufrido infección por coronavirus. Empecé a relacionarlo con la situación clínica y descubrí que había una causa-efecto entre el covid-19 y las neuropatías que el paciente presentaba”.
La historia se repitió en noviembre con varias mujeres de entre 45 y 65 años, que acudieron a su consulta con una evolución idéntica y que igualmente habían estado infectadas por el coronavirus. “El patrón se repetía: enfermedad en la primera ola y desarrollo de atrofias musculares en verano, o enfermedad en la segunda ola y establecimiento de la parálisis entre noviembre y diciembre. Como estos pacientes no tienen dolor, sólo fueron conscientes del problema cuando habían perdido la forma, la destreza y la fuerza de la mano”.
Tras un estudio de esos pacientes con pruebas específicas de conducción nerviosa, constató “un bloqueo agudo y casi completo de la actividad nerviosa en el canal cubital del codo, lo que en términos prácticos se asemejaba a una sección del nervio”.
Dada esta rápida evolución y la comprobación del bloqueo casi completo de la actividad nerviosa mediante los estudios específicos, González del Pino optó por una cirugía de liberación de manera inmediata. “Ya he intervenido los primeros pacientes y los hallazgos son sorprendentes: el nervio discurre en el interior de una canal de por sí estrecho, pero pude ver que el ligamento que forma su pared se había retraído, endurecido y lo comprimía, como si hubiera sido estrangulado por una brida apretada al máximo. Se tenía la sensación de que en la zona de máxima compresión el nervio estaba vacío, como si no hubiera nada dentro: los grupos fasciculares que permiten la conducción nerviosa se encontraban extremadamente adelgazados, asemejando un reloj de arena“.
Tras la cirugía de descompresión y transposición del nervio, “incluyendo su vascularización a una zona bajo la musculatura flexo-pronadora de mejores características biomecánicas, en los primeros días los pacientes notaron mejora de la sensibilidad, coordinación de los movimientos finos de la mano y desaparición de las deformidades en garra de los dedos. Aunque no se puede presuponer el éxito a largo plazo, los resultados preliminares son extraordinariamente esperanzadores”, expone.
El especialista opina que probablemente otros colegas en el mundo habrán visto lesiones similares, si bien no hay nada publicado de forma explícita al respecto.
Lo llamativo de estos cuadros es “la velocidad con que se instaura el problema: parálisis producidas en 2-4 meses y no en 10-15 años, que es lo normal cuando el nervio cubital se atrapa en el codo. A pesar de no tener un conocimiento completo de estos problemas en los pacientes con covid-19, la lógica dice que cuanto antes se descomprima el nervio del túnel que lo estrangula, mayores son las posibilidades de recuperación, por eso la cirugía inmediata es, en mi opinión, la única forma de tratamiento: si no se hace rápidamente los músculos atrofiados degeneran, se fibrosan y pierden su capacidad de recuperación”.
Respecto a la evolución a largo plazo, evita hacer afirmaciones rotundas, “porque las toxinas del virus también dañan la fibra nerviosa, pero esta cirugía permite recuperar el riego sanguíneo del nervio y ayudar de forma evidente a su recuperación”.
Síndrome del túnel carpiano agudo
Además de las atrofias musculares debidas a parálisis cubital, González del Pino relaciona ciertos casos del síndrome del túnel carpiano agudo con el Covid, según ha podido observar en varias mujeres de mediana edad. “En este caso no se produce parálisis, sino un dolor repentino e hiperagudo, brusco y violento, que se manifiesta en los dedos pulgar, índice y corazón, y que se incrementa por la noche, impidiendo conciliar el sueño. Algunas ya tenían síntomas leves antes de contraer la infección y se agravaron bruscamente, y otras eran totalmente asintomáticas. En todos los casos el dolor les hace despertarse varias veces, obliga a levantarse, meter las manos en agua fría o caliente y moverlas para mitigar, sólo parcialmente, el dolor. Y así durante semanas. Los estudios de actividad nerviosa reflejaron igualmente afectación grave del nervio mediano a su paso por la muñeca. El denominador común en todas ellas es haber pasado la enfermedad en primavera o después del verano”.
De nuevo se imponía una cirugía inmediata de liberación del nervio, que “produjo la desaparición absoluta e inmediata del dolor y la recuperación completa de la sensibilidad en la primera semana”.
Causas múltiples
En cuanto a la etiopatogenia, González del Pino indica que es multifactorial. No hay apenas bibliografía explícita al respecto, explica, pero “extrapolando la existente a mis casos puedo sugerir como causa probable un proceso de desmielinización focal por inflamación de origen autoinmune, pero no puede descartarse un efecto neurotóxico directo del coronavirus sobre la fibra nerviosa. Determinados nervios (cubital, mediano y ciático-políteo externo) en determinadas zonas estrechas (canal cubital en el codo, túnel carpiano y cabeza del peroné) pudieran ser más susceptibles a fenómenos isquémicos secundarios a vasculitis (afectación endotelial secundaria a “tormenta de citoquinas”), reducción de la microcirculación nerviosa por microtromosis, neuropatía autoinmune o toxicidad directa sobre la fibra nerviosa. Tampoco se puede descartar la posibilidad de neuropatía desmielinizante inflamatoria (“estatus de hiperinflamación e hipercoagulabilidad”). Algunos autores han encontrado parálisis nerviosas de las extremidades por compresión mantenida secundarios a posición prona en pacientes en UVI por distress respiratorio agudo o por hematoma organizado secundario a anticoagulación o edema perineural residual. En estos casos los nervios más afectados son el cubital en el codo y el ciático poplíteo externo en la rodilla. Sin embargo ninguno de nuestros pacientes estuvo ingresado ni recibió tratamiento anticoagulante, por lo que la teoría posicional o hemorrágica puede descartarse”.
Por estos motivos, continúa, parece que la compresión (atrapamiento) se produce de novo en zonas susceptibles por sus especiales características anatómicas (canal cubital en el codo y túnel carpiano), aunque desencadenada por una causa aún no bien dilucidada y probablemente múltiple: respuesta hiperinmune con inflamación, isquemia nerviosa y neurotoxicidad directa a cualquiera de las estructuras nerviosas, vainas o contenido fascicular.
“El agravamiento de nuestros pacientes con síndrome del túnel carpiano también está en la base de estos hechos (edema intracanal y disminución de la microcirculación intraneural del nervio mediano), aunque no existen datos que puedan corroborar una u otra causa”.
Otros efectos músculo-esqueléticos
El cirujano alude a otros posibles efectos de la covid-19 en el sistema músculo-esquelético de los brazos. “He atendido pacientes con “codo de tenista” y diversas tendinitis de la muñeca, así como agravamiento de la enfermedad de Dupuytren”.
Ante los casos descritos, advierte a los pacientes de “que si se despiertan bruscamente con dolor y adormecimiento en las manos (sobre todo por la noche), y a aquellos que noten cómo adelgaza su mano y pierden la habilidad de uso, que acudan al especialista de Traumatología o a un experto en cirugía de la mano”.
La prescripción diferida de #antibióticos en niños con infecciones respiratorias es segura y efectiva
Esta es la conclusión de un ensayo clínico publicado ayer en ‘Pediatrics’ confirma que esta estrategia satisface a los padres y reduce el uso inadecuado de antibióticos.

Un ensayo clínico realizado en España ha demostrado que la prescripción diferida de antibióticos es segura y efectiva para tratar las infecciones respiratorias no complicadas en niños. Esta estrategia, comparada con la prescripción inmediata de antibióticos, disminuye notablemente el uso de estos fármacos y es igual de satisfactoria para los padres, según los resultados de este trabajo, coordinado por investigadores del Centro Cochrane Iberoamericano (CCIB) y cuyos resultados se publican ayer en la revista Pediatrics.
Este ensayo se ha realizado en 39 centros de salud españoles, con 436 niños de 2-14 años que acudieron con sus padres al pediatra por infecciones respiratorias (faringitis, rinosinusitis, otitis media aguda o bronquitis aguda).
La condición para participar en el ensayo era que el pediatra tuviera dudas de si era necesario o no el tratamiento con antibióticos. En ese caso, se asignó al azar una de estas tres intervenciones: se recetó un antibiótico, no se recetó un antibiótico o se hizo una prescripción diferida. De este modo, se ha podido comprobar que no hay diferencias en cuanto a la duración y gravedad de los síntomas entre las tres estrategias.
“La razón por la que no se han observado diferencias entre las tres intervenciones es probablemente que los antibióticos influyen muy poco en la evolución de estas infecciones porque la mayoría son víricas y autolimitadas”, argumenta Gemma Mas-Dalmau, enfermera del Hospital Sant Pau, de Barcelona, y primera firmante del artículo.
Los resultados del ensayo también muestran que las complicaciones y las visitas adicionales al pediatra o a urgencias de un hospital fueron escasas y similares en las tres intervenciones.
Como especifican a este CF, Mas-Dalmau y Pablo Alonso, investigador del CCIB y del Instituto de Investigaciones Biomédicas Sant Pau, de Barcelona, y autor de correspondencia del trabajo, “el antibiótico principalmente utilizado, tanto en aquellos niños que fueron asignados a la estrategia de prescripción diferida como a la estrategia inmediata y no antibiótico, fue la amoxicilina. Cada médico prescribía el antibiótico que pensaba que era el más adecuado, según la infección y otros factores, como las resistencias locales”.
Pablo Alonso sostiene que la prescripción diferida de antibióticos “es una estrategia válida para un uso más racional de los antibióticos. No solo evita sus efectos adversos, sino que ayuda a reducir el grave problema de las resistencias microbianas”. Y añade: “Ayuda a combatir la creencia errónea de que los antibióticos son necesarios en este tipo de infecciones y a educar a los padres sobre el problema de las resistencias”.
De hecho, los datos del ensayo muestran que “solo el 25% de los niños asignados a la estrategia de prescripción diferida en nuestro estudio finalmente tomaron antibiótico, en comparación con el 96% de los niños asignados a la estrategia de antibiótico inmediata y el 12% de los que estaban en la estrategia de no antibiótico, sin presentarse diferencias en las complicaciones. El consumo de antibiótico, en nuestro estudio, fue un poco menor en los niños asignados en la estrategia de prescripción diferida en comparación con los estudios previos”.
Los autores recuerdan a este medio que la prescripción diferida de antibióticos “es una estrategia de utilidad en el tratamiento de niños que acuden a sus centros de salud por infecciones respiratorias no complicadas (bronquitis aguda, otitis media aguda, faringitis y rinosinusitis), sin criterios de gravedad, como sospecha de neumonía, y que, además, el pediatra tiene dudas razonables del diagnóstico y la necesidad de prescripción de antibióticos de forma inmediata. Asimismo, la prescripción diferida puede ser útil en situaciones de duda, en las cuales los padres esperan la receta del antibiótico, como una manera de ofrecer seguridad y, a la vez, tiempo para la posible resolución de la enfermedad sin antibiótico”.
Con la colaboración de los farmacéuticos
Ana Molinero, vicepresidenta 1ª de la Sociedad Española de Farmacia Clínica, Familiar y Comunitaria (Sefac), corrobora lo dicho por los expertos responsables del trabajo y aporta cifras interesantes de la Agencia Española de Medicamentos y Productos Sanitarios (Aemps), que apuntan que “alrededor del 40% de las prescripciones realizadas en Atención Primaria serían innecesarias“, dice. Por este motivo ve “realmente útil” la prescripción diferida de antibióticos tanto en niños como en población adulta. “Eso sí, creo que habría que contar con el farmacéutico comunitario para que hiciese una evaluación previa a la dispensación final del antibiótico y, utilizando protocolos consensuados, realizase ésta o no la realizase. No creo que sea la mejor solución dejar la decisión final de administrar el antibiótico al paciente o a los padres, a no ser que haya una educación previa sobre el consumo del mismo”, propone. En estos casos, el papel del farmacéutico es “evaluar la situación, y en función de si existen criterios (previamente consensuados con sociedades científicas médicas) que indiquen que el paciente va a necesitar un antibiótico derive al médico para que evalúe la situación y si esos criterios no existen le indique la no conveniencia de utilizar el antibiótico y si lo cree necesario ofrecer un tratamiento alternativo“.
Para la portavoz de Sefac, esta colaboración les permitiría “poner en valor nuestro papel como profesional sanitario experto en medicamentos”.
En su opinión, esta estrategia, “es una manera de ahorrar recursos sanitarios, evitando que los padres tengan que volver al cabo de unos días para que vuelva a ser evaluado el niño por el pediatra”.
Con fecha de dispensación
Ahora bien, esta farmacéutica propone que para que realmente sea efectiva la prescripción diferida de antibióticos y los padres no den el antibiótico a las primeras de cambio, se ponga una fecha de dispensación, “que tendría que ser unos días después“. De no hacerlo, “los padres -continúan- compran el antibiótico para tenerlo en casa en ese momento y así dárselo en cuanto lo crean conveniente o guardarlo para otra ocasión similar, con el peligro que eso conlleva en cuanto a la utilización de un medicamento innecesario e incluso inseguro. Y ello por no hablar de facilitar la aparición de resistencias bacterianas”.
Faltaban datos en niños
Aunque ya se sabía que la prescripción diferida de antibióticos para infecciones respiratorias funciona en adultos y había también algunos pocos datos en población pediátrica, Alonso y Mas-Dalmau reconocen que “os estudios que habían evaluado la prescripción diferida en infecciones respiratorias en población pediátrica eran escasos y, además, se habían realizado principalmente en Estados Unidos e Inglaterra”. Por tanto, añaden que los efectos de esta estrategia en países con un alto consumo de antibióticos, como ocurre en España y otros países del sur de Europa, no se conocían adecuadamente. “Nos interesaba saber cómo funcionaba en España y cómo reaccionaría nuestra población en términos de satisfacción y de creencia en el consumo de antibióticos”.
#Rectocolite hémorragique (RCH): mise à disposition de Stelara®, 1er inhibiteur des interleukines 12 et 23
France — Après plusieurs indications en dermatologie et rhumatologie (psoriasis et rhumatisme psoriasique) depuis 2009 et une 1ère indication en gastro-entérologie avec la maladie de Crohn en 2018, Stelara® (ustekinumab, Janssen) est désormais disponible dans la rectocolite hémorragique [1].
Nouveau mécanisme dans la RCH
Stelara® est le premier inhibiteur d’interleukines (IL), ciblant les 12 et 23, à obtenir une autorisation de mise sur le marché dans la rectocolite hémorragique, une maladie inflammatoire chronique de l’intestin (MICI), dont souffrent à ce jour, 109 889 patients en France.
« Ce mécanisme d’action a déjà prouvé son efficacité dans les maladies inflammatoires chroniques telles que les maladies rhumatologiques et les maladies dermatologiques, note le Pr Laurent Peyrin-Biroulet, gastro-entérologue et hépatologue au CHRU de Nancy, dans le dossier de presse. Jusqu’à présent, nous disposions de 3 alternatives : les anti TNF alpha, les antiintégrines et les anti-JAK et c’est maintenant la première fois que nous pourrons utiliser un médicament agissant sur la voie de l’interleukine-23 pour le traitement de la RCH, alors que cette molécule est déjà disponible pour la maladie de Crohn depuis plusieurs années » précise-t-il.
UNIFI-I et UNIFI-M
L’efficacité et la tolérance de l’ustekinumab dans cette nouvelle indication ont été évaluées dans le cadre du programme pivotal de phase III UNIFI mené chez des patients ayant présenté une réponse inadéquate ou une intolérance aux traitements conventionnels (corticoïdes, immunomodulateurs) ou aux agents biologiques. La décision d’extension d’indication repose sur une étude d’induction (UNIFI-I) de huit semaines, suivie d’une étude d’entretien (UNIFI-M) de 44 semaines.
L’étude a inclus 961 patients et a été menée sur une durée de huit semaines durant laquelle les patients ont reçu une dose unique d’ustekinumab (dose recommandée d’environ 6 mg/kg ou dose fixe de 130 mg d’ustekinumab, qui n’est pas la dose retenue par l’AMM) ou de placebo par voie intraveineuse. 526 patients en réponse clinique à l’ustekinumab à l’issue de l’étude d’induction pouvaient être inclus dans l’étude d’entretien UNIFI-M où ils ont été randomisés pour recevoir soit 90 mg d’ustekinumab par voie sous-cutanée toutes les huit semaines, soit 90 mg d’ustekinumab par voie sous-cutanée toutes les douze semaines, soit un placebo pendant 44 semaines. Le critère d’évaluation principal de l’étude d’induction était la rémission clinique à la semaine 8 et celui de l’étude d’entretien était la rémission clinique à la semaine 44 chez les patients répondeurs à une perfusion IV unique d’ustekinumab lors de la phase d’induction[2].
Les études UNIFI-I et UNIFI-M ont démontré une efficacité clinique significative à 8 semaines et à 44 semaines versus placebo dans le traitement de la RCH active modérée à sévère, chez des patients adultes présentant une réponse insuffisante, une perte de réponse ou une intolérance à un traitement conventionnel ou à un agent biologique ou qui présentent une contre-indication médicale à ces traitements [2]. Environ 95% des patients en rémission étaient en rémission sans corticoïde à la semaine 44 [2].
Outre un maintien en général de l’efficacité du traitement au bout de 92 semaines, les données à deux ans démontrent aussi qu’environ >95% des patients en rémission symptomatique à S92 sont en rémission sans corticoïde[3].
Un profil de tolérance connu
Les données des études UNIFI-I et UNIFI-M mettent en évidence un profil de tolérance similaire par rapport au profil de tolérance déjà connu de l’ustekinumab qui est maintenant commercialisé depuis dix ans.
Les effets indésirables les plus fréquents (>5%) dans les phases contrôlées des études cliniques conduites avec l’ustekinumab chez les patients adultes atteints de psoriasis, de rhumatisme psoriasique, de la maladie de Crohn et de rectocolite hémorragique étaient des rhinopharyngites et des céphalées. La plupart ont été considérés comme étant légers et n’ont pas nécessité d’interruption du traitement étudié. Les effets indésirables les plus graves rapportés avec Stelara® sont des réactions d’hypersensibilité graves incluant l’anaphylaxie.
Stelara ® en pratique
Stelara® est indiqué dans le traitement de la rectocolite hémorragique active modérée à sévère chez les patients adultes en cas d’échec (réponse insuffisante, perte de réponse, intolérance ou contre-indication) des traitements conventionnels (5-aminosalicylés, corticoïdes et immunosuppresseurs) et d’au moins un médicament biologique parmi les anti- TNFα et le vedolizumab.
Dans la pratique, le traitement est initié par une dose unique en perfusion intraveineuse déterminée en fonction du poids corporel. La première dose sous-cutanée doit ensuite être administrée à la semaine 8 après la dose intraveineuse puis toutes les 12 semaines par voie sous-cutanée 16. Les patients recevant une administration toutes les 12 semaines et qui présentent un échappement après une réponse initiale peuvent bénéficier d’une augmentation de la fréquence d’administration à toutes les 8 semaines. Après une formation appropriée à la technique d’injection sous-cutanée, les patients peuvent s’injecter Stelara® si leur médecin l’estime approprié.
Actualités Medscape © 2021 WebMD, LLC
Citer cet article: Rectocolite hémorragique (RCH): mise à disposition de Stelara®, 1er inhibiteur des interleukines 12 et 23 – Medscape – 12 févr 2021.
Strep A and Tic Worsening: Final Word?

Exposure to Group A streptococcus (GAS) does not appear to worsen symptoms of Tourette syndrome and other chronic tic disorders (CTDs) in children and adolescents, new research suggests.
Investigators studied over 700 children and teenagers with CTDs, one third of whom also had attention deficit hyperactivity disorder (ADHD) and one third who had obsessive-compulsive disorder (OCD).
The youngsters were followed for an average of 16 months and evaluated at 4-month intervals to see if they were infected with GAS. Tic severity was monitored through telephone interviews, in-person visits, and parental reports.
A little less than half the children experienced worsening of tics during the study period, but the researchers found no association between these exacerbations and GAS exposure.
There was also no link between GAS and worsening OCD. However, researchers did find an association between GAS exposure and an increase in hyperactivity and impulsivity in patients with ADHD.
“This study does not support GAS exposures as contributing factors for tic exacerbations in children with CTD,” the authors note.
“Specific work-up or active management of GAS infections is unlikely to help modifying the course of tics in CTD and is therefore not recommended,” they conclude.
The study was published online February 10 in Neurology.https://6ca5e71ac1dd37b9cb45471ee9ba2603.safeframe.googlesyndication.com/safeframe/1-0-37/html/container.html
“Intense Debate”
The association between GAS and CTD stems from the description of Pediatric Autoimmune Neuropsychiatric Disorders Associated with Streptococcal infection (PANDAS) — a condition that is now incorporated in the pediatric acute neuropsychiatric syndromes (PANS), the authors note. Tics constitute an “accompanying feature” of this condition.
However, neither population-based nor longitudinal clinical studies “could definitely establish if tic exacerbations in CTD are associated with GAS infections,” they note.
“The link between streptococcus and tics in children is still a matter of intense debate,” said study author Davide Martino, MD, PhD, director of the Movement Disorders Program at the University of Calgary, Calgary, Canada, in a press release.
“We wanted to look at that question, as well as a possible link between strep and behavioral symptoms like obsessive-compulsive disorder and attention deficit hyperactivity disorder,” he said.
The researchers followed 715 children with CTD (mean age 10.7 years, 76.8% male) who were drawn from 16 specialist clinics in nine countries. Almost all (90.8%) had a diagnosis of Tourette syndrome (TS); 31.7% had OCD and 36.1% had ADHD.
Participants received a throat swab at baseline, and of these, 8.4% tested positive for GAS.
Participants were evaluated over a 16- to 18-month period, consisting of:
- Face-to-face interviews and collection of throat swabs and serum at 4-month intervals
- Telephone interviews at 4-month intervals, which took place at 2 months between study visit
- Weekly diaries; parents were asked to indicate in the diary worsening of tics and focus on detecting the earliest possible tic exacerbation.
Beyond the regularly scheduled visits, parents were instructed to report by phone or email any noticeable increase in tic severity and then attend an in-person visit.
Tic exacerbations were defined as an increase of ≥ 6 points on the Yale Global Tic Severity Scale-Total Tic Severity Score (YGTSS-TTS), compared with the previous assessment.
OCD and ADHD symptoms were assessed according to the Yale-Brown Obsessive-Compulsive Scale and the parent-reported Swanson, Nolan, and Pelham-IV (SNAP-IV) questionnaire.
The researchers divided GAS exposures into 4 categories: new definite exposure; new possible exposure; ongoing definite exposure; and ongoing possible exposurehttps://6ca5e71ac1dd37b9cb45471ee9ba2603.safeframe.googlesyndication.com/safeframe/1-0-37/html/container.html
Unlikely Trigger
During the follow-up period, 43.1% (n = 308) of participants experienced tic exacerbations. Of these, 218 participants experienced one exacerbation, while 90 participants experienced two, three, or four exacerbations.
The researchers did not find a significant association between GAS exposure status and tic exacerbation.
Participants who did develop a GAS-associated exacerbation (n = 49) were younger at study exit (9.63 vs. 11.4 years, P < .0001) and were more likely to be male (46/49 vs 210/259, Fisher’s = .035), compared with participants who developed a non-GAS-associated tic exacerbation (n = 259).
Additional analyses were adjusted for sex, age at onset, exposure to psychotropic medications, exposures to antibiotics, geographical regions, and number of visits in the time interval of interest. These analyses continued to yield no significant association between new or ongoing concurrent GAS exposure episodes and tic exacerbation events.
Of the children in the study, 103 had a positive throat swab, indicating a new definite GAS exposure, whereas 46 had a positive throat swab indicating an ongoing definite exposure (n = 149 visits). Of these visits, only 20 corresponded to tic exacerbations.
There was also no association between GAS exposure and OCD symptom severity. However, it was associated with longitudinal changes (between 17% and 21%, depending on GAS exposure definition) in the severity of hyperactivity-impulsivity symptoms in children with ADHD.
“It is known that immune activation may concur with tic severity in youth with CTDs, and that psychosocial stress levels may predict short-term future tic severity in these patients,” the authors write.
“Our findings suggest that GAS is unlikely to be the main trigger for immune activation in these patients,” they add.
Brick or Cornerstone?
Commenting on the study for Medscape Medical News, Margo Thienemann, MD, clinical professor of psychiatry, Stanford University School of Health, Stanford, California, said that in the clinic population they treat, GAS, other pathogens, and other stresses can “each be associated with PANS symptom exacerbations.”
However, these “would not be likely to cause PANS symptoms exacerbations in the vast majority of individuals, only individuals with genetic backgrounds and immunologic dysfunctions creating susceptibility,” said Thienemann, who also directs the Pediatric Acute-Onset Neuropsychiatric Syndrome (PANS) Clinic at Stanford Children’s Health. She was not involved with the study.
In an accompanying editorial, Andrea Cavanna, MD, PhD, honorary reader in neuropsychiatry, Birmingham Medical School, UK, and Keith Coffman, MD, director, Tourette Syndrome Center of Excellence, Children’s Mercy Hospital, Kansas City, Missouri, suggest that perhaps the “interaction of psychosocial stress and GAS infections contributes more to tic exacerbation than psychosocial stress alone.”
“Time will tell whether this study stands as another brick — a cornerstone?— in the wall that separates streptococcus from tics,” they write.
The study was supported by the European Union’s Seventh Framework Program. Martino has received honoraria for lecturing from the Movement Disorders Society, Tourette Syndrome Association of America, and Dystonia Medical Research Foundation Canada; research funding support from Dystonia Medical Research Foundation Canada, the University of Calgary, the Michael P Smith Family, the Owerko Foundation, Ipsen Corporate, the Parkinson Association of Alberta, and the Canadian Institutes for Health Research; and royalties from Springer-Verlag. The other authors’ disclosures are listed in the original article. Cavanna, Coffman, and Thienemann have disclosed no relevant financial relationships.
Neurology. Published online February 10, 2021. Abstract, Editorial
Medscape Medical News © 2021
Cite this: Strep A and Tic Worsening: Final Word? – Medscape – Feb 12, 2021.
Novo caminho para a estimativa de risco de #câncer de mama na população geral

Novos achados de mutações genéticas no câncer de mama em mulheres sem história familiar da doença abrem um novo caminho para a estimativa de risco e podem modificar a forma como essa população é orientada.
Os achados são provenientes de dois grandes estudos, ambos publicados em 20 de janeiro no periódico The New England Journal of Medicine.
Os dois artigos são “extraordinários” por ampliarem e validarem o painel genômico como forma de contribuir para o rastreamento de mulheres com risco de câncer de mama, comentou o Dr. Eric Topol, médico, professor de medicina molecular, Scripps Research, nos Estados Unidos, e editor chefe do Medscape.
“Tradicionalmente, os exames genéticos para identificar genes hereditários do câncer de mama são focados em mulheres de alto risco que apresentam importante história familiar de câncer de mama ou nas que foram diagnosticadas ainda jovens, por exemplo, antes dos 45 anos”, comentou o primeiro pesquisador de um dos estudos, Dr. Fergus Couch, Ph.D., patologista na Mayo Clinic, nos EUA.
“Embora o risco de câncer de mama geralmente seja menor para mulheres sem história familiar da doença (…) ao avaliarmos todas as mulheres nós descobrimos que 30% das mutações do câncer de mama ocorreram nas que não apresentavam alto risco”, explicou o pesquisador.
Em ambos os estudos, oito genes (BRCA1, BRCA2, PALB2, BARD1, RAD51C, RAD51D, ATM e CHEK2)apresentaram mutações ou variantes significativamente associadas a risco de câncer de mama.
No entanto, a distribuição das mutações entre mulheres com câncer de mama diferiu da distribuição entre mulheres sem diagnóstico de câncer, observou o Dr. Steven Narod, médico do Women’s College Research Institute, no Canadá, em um editorial que acompanhou a publicação.
“Para os médicos, isso significa que agora que estamos expandindo o uso do painel genético para incluir mulheres sem diagnóstico de câncer de mama com risco moderado de desenvolver a doença no que tange a história familiar, passaremos mais tempo orientando mulheres com mutações CHEK2 e ATM“, escreveu. Hoje em dia, esses dois genes “são agrupados aos demais (…) A maior parte da discussão pré-teste atualmente está focada nas implicações de encontrar uma mutação BRCA1 ou BRCA2.“
Segundo o Dr. Steven, os novos achados podem levar a novas estratégias de manejo de risco. “A maioria dos tumores de mama em mulheres com mutação no ATM ou CHEK2 são positivos para receptores de estrogênio, então essas mulheres podem ser candidatas a terapias antiestrogênicas como tamoxifeno, raloxifeno ou inibidores de aromatase”, escreveu.
O Dr. Steven observou que, por ora, o acompanhamento da maioria das mulheres com qualquer uma das mutações vai consistir apenas em rastreamento, começando com ressonância magnética (RM) aos 40 anos.
A comunidade médica ainda não está pronta para expandir o rastreamento genético para a população em geral, alertou o Dr. Walton Taylor, médico e ex-presidente da American Society of Breast Surgeons (ASBrS).
A ASBrS atualmente recomenda que todas as pacientes com câncer de mama, assim como aquelas em alto risco de desenvolver a doença, realizem os exames genéticos. “Todas as mulheres em risco devem ser testadas, e todas as pacientes com variantes patogênicas precisam ser tratadas adequadamente – isso salva vidas”, enfatizou o Dr. Walton.
No entanto, “pessoas sem diagnóstico de câncer e sem história familiar não precisam de exames genéticos nesse momento”, ele disse ao Medscape.
Quanto ao que os médicos podem fazer para cuidar melhor de pacientes com mutações que predispõem ao câncer de mama, o Dr. Walton disse que “é surpreendentemente simples”.
Todos os laboratórios genéticos têm pessoas que realizam o aconselhamento genético para orientar os próximos passos das pacientes, apontou o Dr. Walton, e [nos EUA,] a maioria dos pacientes com câncer é assistida por enfermeiras treinadas para esse tipo de orientação, que se certificam que esses pacientes sejam devidamente testados e acompanhados.
Os membros da ASBrS seguem as diretrizes da National Comprehensive Cancer Network quando identificam portadoras de uma variante patogênica. O Dr. Walton disse que essas diretrizes são muito úteis para virtualmente todas as mutações identificadas até agora.
“Essa pesquisa não é necessariamente nova, mas atesta o que estamos fazendo, e isso contribui para sabermos que estamos seguindo o caminho certo”, disse o Dr. Walton. O trabalho “confirma que o que achamos que está certo, está realmente certo — e isso importa”, afirmou.
Achados do consórcio CARRIERS
O estudo, liderado pela equipe da Mayo Clinic e conduzido pelo consórcio Cancer Risk Estimates Related to Susceptibility (CARRIERS), realizou a análise de dados de 17 estudos epidemiológicos avaliando mulheres na população em geral que tiveram câncer de mama. Para o estudo, que foram realizados nos Estados Unidos, foram sequenciadas variantes patogênicas de 28 genes que predispõem ao câncer em 32.247 pacientes com câncer de mama (casos) e em 32.544 mulheres sem diagnóstico da doença (controles).
Na análise global do CARRIERS, a prevalência de variantes patogênicas em 12 genes clinicamente acionáveis foi de 5,03% entre os casos e de 1,63% entre os controles. A prevalência foi semelhante em mulheres brancas não hispânicas e negras não hispânicas e hispânicas, tanto entre os casos quanto entre os controles. A prevalência entre pacientes de descendência asiática foi menor, de apenas 1,64%, observaram.
Dentre pacientes que tiveram câncer de mama, as variantes patogênicas mais comuns incluíram BRCA2 (1,29% dos casos), seguida pela CHEK2 (1,08%) e BRCA1 (0,85%).
As mutações no BRCA1 aumentaram o risco de câncer de mama em mais de 7,5 vezes, e as mutações no BRCA2 aumentaram esse risco em mais de cinco vezes, observam os pesquisadores.
As mutações no PALB2 aumentaram o risco de câncer de mama em aproximadamente quatro vezes, acrescentam.
As taxas de prevalência de BRCA1 e BRCA2 para entre pacientes com câncer de mama declinaram rapidamente após a idade de 40 anos. O declínio de outras variantes, incluindo ATM, CHEK2 e PALB2, foi limitado com o aumento da idade.
Assim, mutações nesses cinco genes foram associadas a um risco absoluto de câncer de mama ao longo da vida > 20% até os 85 anos de idade entre brancas não hispânicas.
As variantes patogênicas no BRCA1 ou BRCA2 levaram a um risco ao longo da vida de câncer de mama de aproximadamente 50%. As mutações no PALB2 levaram a um risco da doença ao longo da vida de cerca de 32%.
O risco de mutação em genes específicos variou de acordo com o tipo de câncer de mama. Por exemplo, mutações nos genes BARD1, RAD51C e RAD51d aumentaram o risco de câncer de mama negativo para o receptor de estrogênio, assim como de câncer de mama triplo negativo, observaram os autores, enquanto as mutações nos genes ATM, CDH1 e CHEK2 aumentaram o risco de câncer de mama positivo para o receptor de estrogênio.
“Essas estimativas refinadas das prevalências das variantes patogênicas entre mulheres com câncer de mama na população em geral, em oposição a pacientes de alto risco específicas, podem informar discussões futuras a respeito de exames em pacientes com câncer de mama”, observaram os autores do Breast Cancer Association Consortium (BCAC).
“Os riscos de câncer de mama associados a variantes patogênicas nos genes avaliados na análise de base populacional CARRIERS também fornecem informações importantes para a avaliação do risco e o aconselhamento de mulheres com câncer de mama que não têm critérios de seleção para alto risco”, sugeriram.
Achados similares no segundo estudo
O segundo estudo foi conduzido pelo BCAC sob a liderança da Dra. Leila Dorling, Ph.D., University of Cambridge, no Reino Unido. Esse grupo sequenciou 34 genes de susceptibilidade de 60.466 mulheres com câncer de mama e 53.461 controles sem diagnóstico de câncer.
“Variantes com proteínas truncadas em cinco genes (ATM, BRCA1, BRCA2, CHEK2 e PALB2) foram associadas com um risco significativo de câncer de mama em geral (P < 0,0001)”, relataram os membros do BCAC. “Para esses genes, a razão de chances variou de 2,10 a 10,57”, acrescentaram.
A associação entre o risco geral de câncer de mama e as mutações em sete outros genes foi mais discreta, conferindo aproximadamente o dobro do risco de câncer de mama em geral, embora esse risco seja três vezes maior para mutações do TP53.
Para os 12 genes que o consórcio destacou como estando associados ou a um risco significativo ou mais discreto de câncer de mama, o tamanho do efeito não variou significativamente entre mulheres europeias e asiáticas, observaram os autores. Novamente, o risco de câncer de mama positivo para o receptor de estrogênio foi mais de duas vezes maior para aquelas que tinham mutações no ATM ou CHEK2. Ter mutações no BARD1, BRCA1, BRCA1, PALB2, RAD51C, e RAD51D conferiu maior risco de doença negativa para o receptor de estrogênio do que de doença positiva.
Também houve uma associação entre raras variantes com perda de sentido em seis genes (CHEK2, ATM, TP53, BRCA1, CDH1 e RECQL) e risco de câncer de mama em geral, com evidências mais claras para o CHEK2.
“O risco absoluto estimado coloca as variantes com proteína truncada dos genes BRCA1, BRCA2 e PALB2 na categoria de alto risco, e as variantes com proteína truncada dos genes ATM, BARD1, CHEK2, RAD51CC e RAD51D na categoria de risco moderado”, afirmaram a Dra. Leila e colaboradores.
“Esses resultados podem guiar o rastreamento, assim como a prevenção, com redução do risco de cirurgia ou de uso de medicamentos, de acordo com diretrizes nacionais”, sugeriram os autores.
O estudo CARRIERS foi financiado pelos National Institutes of Health. O estudo da Dra. Leila e colaboradores foi financiado por programas de pesquisa e inovação da European Union Horizon 2020, entre outros. O Dr. Steven informou não ter conflitos de interesses.
New Eng J Med. Publicado on-line em 20 de janeiro de 2021. Couch et al, Abstract ; Estudo do BCAC, Texto completo; Editorial
Medscape Notícias Médicas © 2021 WebMD, LLC
Citar este artigo: Novo caminho para a estimativa de risco de câncer de mama na população geral – Medscape – 11 de fevereiro de 2021.
As manifestações orais podem nortear o diagnóstico de Covid-19? — Parte 1
A Doença Coronavírus 2019 (Covid-19) se espalhou exponencialmente por todo o mundo desde sua descoberta na China no final de 2019. As manifestações típicas de Covid-19 incluem febre, tosse seca, cefaleia e fadiga. Contudo, apresentações atípicas são cada vez mais relatadas. Estudos reconheceram as lesões orais como manifestações associadas ao Covid-19, sendo que as mais comuns são as ulcerativas, vesicobolhosas e maculares. A ocorrência de manifestações orais no Covid-19 parece ser subnotificada, principalmente devido à falta de exame bucal de pacientes com suspeita e/ou confirmação diagnóstica. O exame oral de todos os casos suspeitos e confirmados é fundamental para melhor compreensão e documentação das manifestações da cavidade oral relacionadas a Covid-19.

Patogenia
Pesquisas atuais sugerem que os danos do novo coronavírus às vias respiratórias e a outros órgãos podem estar relacionados à distribuição de receptores da enzima conversora de angiotensina 2 (ECA-2). Dessa forma, células com receptor ECA-2 podem se tornar hospedeiras do vírus e causar reações inflamatórias em órgãos e tecidos relacionados, como a mucosa da cavidade oral, língua e glândulas salivares. Existem dois mecanismos que podem explicar o desenvolvimento de tais lesões: diretamente, através dos efeitos do vírus replicante, onde essas lesões serão específicas para SARS-CoV-2 e indiretamente, por meio do estresse físico e psicológico associados ao vírus ou secundário aos medicamentos utilizados em seu tratamento.
Manifestações orais relacionadas ao Covid-19
Com o crescente número de casos de Covid-19, vários relatos sobre lesões de cavidade oral têm sido publicados. Assim como nas lesões dermatológicas, a maioria dos trabalhos é de cartas ao editor ou de casos clínicos, portando de baixa qualidade científica. Não há estudos que tenham apresentado lesões patognomônicas, mas a descrição das lesões de cavidade oral já descritas na literatura poderão auxiliar ou nortear os diagnósticos.
Tipos de lesões orais já descritos em pacientes com Covid-19:
Lesões ulcerativas
As lesões ulcerativas são as manifestações orais mais frequentes relacionadas ao Covid-19. A lesões variam entre ulceras únicas, múltiplas, dolorosas ou erosões graves. O local das úlceras varia, mas o dorso da língua é o local afetado com maior frequência, seguido pelo palato duro e a mucosa bucal. Diferentes fatores, incluindo erupção por medicamentos, vasculite ou vasculopatia trombótica secundária a Covid-19, foram sugeridos como outras causas para o desenvolvimento destas lesões (Fig. 1 e 2).


Lesões vesicobolhosas e maculares
As apresentações variam entre bolhas, lesões eritematosas, lesões petequiais e eritema multiformes. Destes, as lesões do tipo eritema multiformes são a apresentação mais comum. A maioria dos casos com manifestações vesicobolhosas e maculares estão associadas a lesões cutâneas (Fig. 3 e 4).
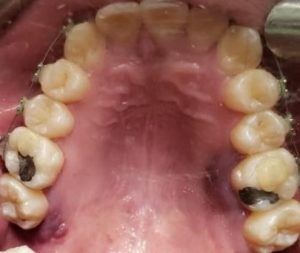

Lesões aftosas
As lesões aftosas se manifestam como múltiplas úlceras superficiais com halos eritematosos e pseudomembranos amarelos e brancos nas mucosas queratinizadas e não queratinizadas. As lesões aftosas sem necrose são observadas em pacientes mais jovens com infecção leve, enquanto lesões aftosas com necrose e crostas hemorrágicas são observadas mais frequentemente em pacientes mais velhos, com imunossupressão e infecção grave. A regressão das lesões orais é associada à melhora da doença sistêmica. O nível elevado de fator de necrose tumoral‐α em pacientes com Covid‐19 pode levar à quimiotaxia de neutrófilos para a mucosa oral e ao desenvolvimento de lesões aftosas. Estresse e imunossupressão secundários à infecção por Covid-19 podem ser outras razões possíveis para o surgimento de tais lesões.
Continua….
Autor(a):
Vera Lucia Angelo Andrade
Graduação em Medicina pela UFMG em 1989 • Residência em Clínica Médica/Patologia Clínica pelo Hospital Sarah Kubistchek • Gastroenterologista pela Federação Brasileira de Gastroenterologia • Especialista em Doenças Funcionais e Manometria pelo Hospital Israelita Albert Einstein • Mestre e Doutora em Patologia pela UFMG • Responsável pelo Setor de Motilidade da Clínica SEDIG BH desde 1995 • http://lattes.cnpq.br/0589625731703512
Em conjunto com: Elias Felipe Romanos da Matta¹.
¹ Especialista em Clínica Médica pelo Hospital Felício Rocho. Especializando em Gastroenterologia e Nutrologia no Hospital Vera Cruz.
Referências bibliográficas:
- Halboub, Esam, Al-Maweri, Sadeq Ali, Alanazi, Rawan Hejji, Qaid, Nashwan Mohammed, & Abdulrab, Saleem. (2020). Orofacial manifestations of Covid-19: a brief review of the published literature. Brazilian Oral Research, 34, e124. Epub October 30, 2020. doi: doi: 10.1590/1807-3107bor-2020.vol34.0124
- Iranmanesh, B, Khalili, M, Amiri, R, Zartab, H, Aflatoonian.(2020). M. Oral manifestations of Covid‐19 disease: A review article. Dermatologic Therapy. e14578. doi: 10.1111/dth.14578
- Anne-Gaëlle Chaux-Bodard, Sophie Deneuve and Aline Desoutter. (2020).Oral manifestation of Covid-19 as an inaugural symptom? J Oral Med Oral Surg, 26 2 18. doi: 10.1051/mbcb/2020011
- Amorim Dos Santos, J., Normando, A., Carvalho da Silva, R. L., De Paula, R. M., Cembranel, A. C., Santos-Silva, A. R., & Guerra, E. (2020). Oral mucosal lesions in a Covid-19 patient: New signs or secondary manifestations?. International journal of infectious diseases : IJID : official publication of the International Society for Infectious Diseases, 97, 326–328. doi: 10.1016/j.ijid.2020.06.012
- Soares, CD, Carvalho, RA, Carvalho, KA, Carvalho, MG, & Almeida, OP (2020). Carta ao Editor: Lesões orais em um paciente com Covid-19. Medicina oral, patologia oral y cirugia bucal , 25 (4), e563 – e564. doi: 10.4317/medoral.24044
- Cruz Tapia, R. O., Peraza Labrador, A. J., Guimaraes, D. M., & Matos Valdez, L. H. (2020). Oral mucosal lesions in patients with SARS-CoV-2 infection. Report of four cases. Are they a true sign of Covid-19 disease?. Special care in dentistry : official publication of the American Association of Hospital Dentists, the Academy of Dentistry for the Handicapped, and the American Society for Geriatric Dentistry, 40(6), 555–560. doi: 10.1111/scd.12520
- Díaz Rodríguez M, Jimenez Romera A, Villarroel M. Manifestações orais associadas com Covid-19. Doenças orais. 2020 Jul. doi: 10.1111/odi.13555
Lengua, palma de la mano y planta del pie, las nuevas “víctimas” de la COVID-19

A un año del primer caso de COVID-19 en España, esta enfermedad mantiene intacta su capacidad de sorprender al colectivo médico. Cada día está más claro que los efectos de la infección provocada por el SARS-CoV-2 van mucho más allá de la pérdida de olfato y los daños pulmonares, como se muestra en un estudio liderado por el Hospital Universitario de la Paz, publicado recientemente en British Journal of Dermatology.[1]
En este estudio con 666 pacientes con COVID-19 ingresados en el hospital de campaña de Ifema entre el 10 y el 25 de abril de 2020 con neumonías leves o moderadas, y cuya primera autora es la Dra. Almudena Nuño-González, dermatóloga del Hospital Universitario de La Paz, se observó que una parte significativa de ellos sufrió lesiones mucocutáneas, orales y palmoplantares.
Este estudio, pionero a nivel mundial, realizado por profesionales del Hospital Universitario de La Paz y de Atención Primaria del Servicio Madrileño de Salud (SERMAS) de la Comunidad de Madrid, sirvió para corroborar las declaraciones previas del Dr. Tim Spector, profesor de epidemiología genética en el King’s College London, en Londres, Inglaterra, que a mediados de enero advirtió que “una de cada cinco personas con COVID-19 presenta síntomas poco comunes que no se incluyen en la lista oficial del Public Health England, como erupciones cutáneas.
Además se está registrando un número creciente de ‘lengua COVID’ y extrañas úlceras bucales”.
Sin embargo, el objetivo de este estudio no era demostrar la veracidad de las afirmaciones del Dr. Spector, ya que estas se realizaron meses después de su finalización.
“Lo que en realidad buscábamos era comprobar cuáles eran las lesiones dermatológicas más frecuentes en pacientes con COVID-19. Dado que en Ifema a todos los pacientes les habían diagnosticado COVID-19, fue un lugar en el que nos resultó fácil conseguir fotografías de las lesiones cutáneas”, explicó la Dra. Pilar Martín-Carrillo, del Consultorio Colmenarejo del SERMAS, participante también en la investigación.
Alteraciones orales en pacientes con COVID-19
El promedio de edad de los 666 pacientes con COVID-19 en los que se realizó el estudio era de 55,67 años, con ligera predominancia femenina (58%) y casi la mitad (47,1%) era de origen latinoamericano; 304 de estos pacientes (45,65%) presentaron una o más manifestaciones mucocutáneas, 78 de ellos (25,65%) padecieron alteraciones en la mucosa oral, incluyendo papilitis lingual transitoria (11,5%), glositis con marcas de los dientes en los laterales (6,6%), úlceras bucales (6,9%), glositis con depapilación en parches (3,9%) y sensación de ardor (5,3%). Todas estas manifestaciones aparecieron generalmente asociadas con disgeusia.
La Dra. Nuño señaló que algunos de estos síntomas podrían estar provocados por factores ajenos al SARS-CoV-2, “como algunos fármacos o la ventilación con oxígeno, que seca la boca y puede irritar la lengua.
Sin embargo, la lengua depapilada es 100% debida a la COVID-19, porque esto no se da por ninguna circunstancia ni ningún tratamiento”, afirmó a Univadis España.
“Este es un hallazgo que puede ayudar al diagnóstico, como la pérdida de olfato o del gusto. Son síntomas muy característicos”, añadió.
Lesiones palmoplantares en pacientes con COVID-19
Por otro lado, también se detectaron alteraciones en la piel de las palmas de las manos y las plantas de los pies en 121 pacientes (39,8%), mayoritariamente descamaciones 25,3% (77 pacientes), manchitas de color rojizo o marrón en 46 de ellos (15,1%) y sensación de ardor conocida como eritrodisestesia en 7% de los pacientes al comienzo de la infección.
Otras manifestaciones observadas fueron urticaria (6,9%), sarpullidos (2,9%) y erupciones vesiculares (1,6%). Tanto la urticaria como los sarpullidos se observaron en cualquier estadio de la enfermedad, mientras que las erupciones vesiculares típicamente aparecieron en los primeros días después de haber comenzado a manifestarse los síntomas. Ambas, la urticaria y las erupciones vesiculares, fueron observadas en los pacientes más jóvenes.
Una variedad de manifestaciones clínicas
La infección por SARS-CoV-2 se ha relacionado con múltiples síntomas: respiratorios, trombóticos, neurológicos, digestivos o cutáneos. Estos últimos se han clasificado en cinco tipos: lesiones acroisquémicas, lesiones vesiculares, erupción urticarial, exantema maculopapular o lesiones livedoides. Sin embargo, hasta la publicación de este trabajo no se habían considerado las alteraciones orales ni las lesiones palmoplantares asociadas a la COVID-19.
Los autores concluyeron que la cavidad oral “se puede alterar por la enfermedad COVID-19. El edema lingual con papilitis lingual transitoria en forma de U o la glositis con depapilación en parches son signos muy característicos, al igual que la sensación de ardor en la cavidad oral. Este ardor puede aparecer también en palmas y plantas con color rojizo o descamación y manchas. Todos pueden ser signos clave para un diagnóstico precoz de esta enfermedad”.
Todos los autores han declarado no tener ningún conflicto de interés económico pertinente.
Medscape Noticias Médicas © 2021 WebMD, LLC
Citar este artículo: Lengua, palma de la mano y planta del pie, las nuevas “víctimas” de la COVID-19 – Medscape – 11 de feb de 2021.