El protocolo del COFM se elaboró a partir de la información que se divulgó en el seminario web Medidas de salud bucal en la prevención de COVID-19, celebrado en julio con el apoyo de Dentaid. El texto hace un repaso a las evidencias que existen en esta materia y a las medidas de higiene básicas que podrían ser útiles frente al virus.
Aunque hay indicios que apuntan al papel que puede jugar la higiene bucodental para frenar en cierta medida la pandemia por SARS-Cov-2, de momento los expertos señalan que es una premisa que debe corroborar la ciencia. “No existe evidencia directa al respecto”, reconoce Vanessa Blanc, manager del área de Ciencia Traslacional y Desarrollo de Dentaid Research Center.
Desde el laboratorio Lacer coinciden en que recomendar que se extreme la higiene bucodental es un consejo útil en tiempo de pandemia, “al ser la boca una de las principales vías de entrada y reservorio para el virus”. En un comunicado aconsejan “como mínimo, dos veces al día, realizar una adecuada higiene oral a base de pastas dentales a ser posible con acción antiséptica y flúor, así como el uso concomitante de un colutorio complementario a la pasta y el uso de cepillo interdental o hilo dental”,
Colutorios
Uno de los aspectos que más interés está generando de la investigación en cuanto a salud bucodental y coronavirus son los colutorios. Albert Bosch, catedrático de la Facultad de Biología de la Universidad de Barcelona y presidente de la Sociedad Española de Virología, es uno de los firmantes de un artículo en Function que revisa el potencial de algunos de sus compuestos para reducir la transmisión del SARS-CoV-2 en las primeras etapas de la infección.
Estudios previos han mostrado que los agentes que hay habitualmente en los colutorios bucales, como cantidades bajas de etanol, povidona yodada y cloruro de cetilpiridinio, podrían degradar las membranas lipídicas que rodean los virus, pero no se sabe su efecto frente a este coronavirus. Los investigadores concluyen que llevar a cabo este tipo de investigación es urgente, bien con las fórmulas ya existentes o con otras diseñadas específicamente contra el virus.
Otra revisión
Por otra parte, los investigadores del Grupo ETEP (Etiología y Tratamiento de las Enfermedades Periodontales y Periimplantarias), Mariano Sanz, David Herrera, Jorge Serrano y Silvia Roldán, profesores de la Facultad de Odontología de la Universidad Complutense de Madrid, también han analizado la evidencia científica disponible sobre el efecto que puede tener sobre determinados tipos de virus el uso de colutorios con cloruro de cetilpiridinio (CPC), clorhexidina, soluciones de povidona yodada, y peróxido de hidrógeno, entre otros.
El artículo Is the oral cavity relevant in SARS-CoV2 pandemic?, publicado en la revista Clinical Oral Investigations, concluye que “el uso de colutorios antisépticos bucales con povidona-yodo o cloruro de cepilpiridino (CPC) podrían ayudar a reducir la severidad de la COVID-19 y el riesgo de transmisión mediante un descenso de la carga viral en la boca en los individuos infectados”.
Protocolos
De hecho, la portavoz de Dentaid informa que diferentes protocolos nacionales e internacionales de prevención en clínicas dentales, como el Consejo de Dentistas de España o el Ministerio de Salud de Italia, recomiendan que los pacientes utilicen determinados antisépticos bucales con el objetivo de disminuir la carga viral antes de una intervención.
Otro aspecto de la higiene bucodental que puede cobrar protagonismo es la limpieza de la lengua, tal como recoge el protocolo de los farmacéuticos madrileños. “Parece lógico recomendar la higiene de la lengua, dado que en esta zona existe una alta densidad de receptores ACE2”, reflexiona Blanc. “La unión específica del virus SARS-CoV-2 a estos receptores permite su ingreso al interior de la célula para su posterior multiplicación. Por este motivo, la eliminación de la saburra lingual supondría una disminución en la carga de bacterias orales y virus”.
Población de riesgo
Aunque las medidas de higiene bucodental son aplicables a toda la población, Blanc comprende que serían especialmente importantes en grupos de riesgo, ya sea por edad avanzada o sus condiciones médicas (pacientes cardiovasculares, con diabetes, con enfermedad renal, entre otros) o por una mayor exposición, como es el caso de los profesionales sanitarios (farmacéuticos, auxiliares, médicos, enfermeros, dentistas, higienistas, etc.).
Desde Lacer, señalan que “aquellas personas con patología oral previa como gingivitis, periodontitis y/o portadores de implantes u ortodoncia”, son quienes “deben extremar precauciones y no descuidar sus cuidados orales durante este periodo de pandemia”.
Lesiones
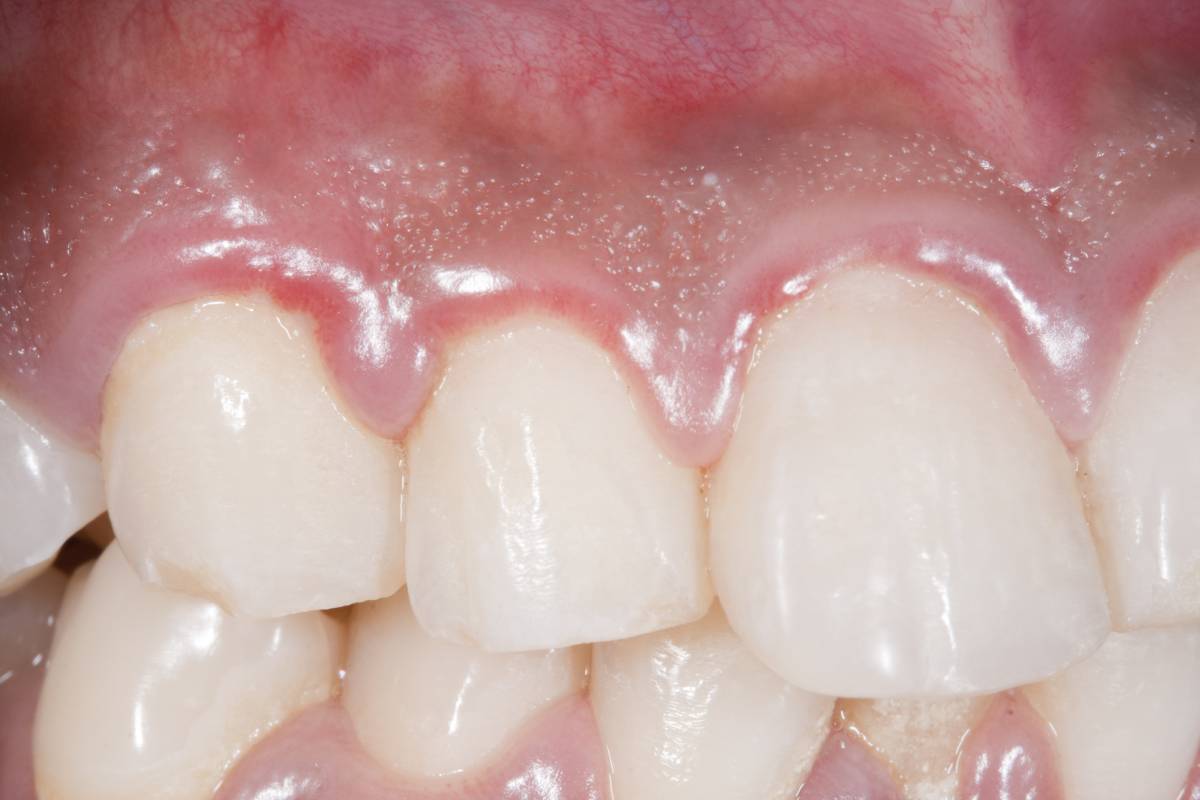
Por otra parte, el protocolo de los farmacéuticos madrileños recoge que se han reportado una serie de manifestaciones en la cavidad bucal relacionadas de forma más o menos directa con la Covid-19. Por ejemplo, aunque aún están por demostrar si se trata de una asociación firme, las lesiones en la mucosa en pacientes infectados por SARS-CoV-2.
El tratamiento farmacológico de la Covid-19 también puede provocar alteraciones como estomatitis, mucositis, xerostomía y candidiasis. Asimismo, la intubación y la poca higiene bucal pueden reflejase en lesiones de la mucosa bucal en pacientes ingresados en la UCI, mientras que el uso continuado de la mascarilla puede asociarse a xerostomía. Por no hablar de patologías preexistentes no tratadas que han podido empeorar por el cierre de las clínicas dentales





![[âIMG]](https://forum.facmedicine.com/data/MetaMirrorCache/8867eac6448841d2c3ce30bc2e297cb5.jpg)
![[âIMG]](https://forum.facmedicine.com/data/MetaMirrorCache/02f0ffaf1ce851248500e45160aec1c0.jpg)
